Синдром Дресслера является одним из осложнений инфаркта миокарда. Его еще называют постинфарктным синдромом. Это аутоиммунное заболевание, которое развивается на протяжении месяца после острого приступа.
Механизм развития
В основе синдрома лежат аутоиммунные процессы. Проблема возникает в 30% случаев, а в последние годы встречается чаще под влиянием нестероидных противовоспалительных средств и реперфузных методик.
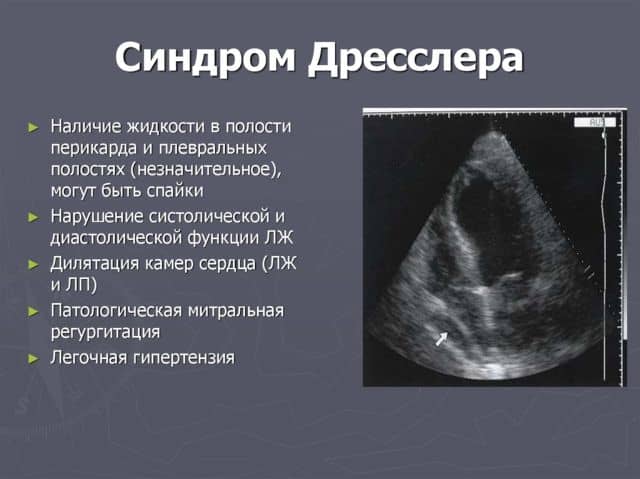
Болезнь развивается в результате обширного, просторного или осложненного инфаркта миокарда. В основе патологии лежит аутоиммунная агрессия, которая вызывает гиперергическую реакцию в сенсибилизированном организме.
Синдром протекает на протяжении длительного времени, периоды обострений сменяются ремиссиями. Это вызывает нарушения состояния здоровья и качества жизни больного.
Причины возникновения
Постинфарктное состояние имеет такой патогенез:
- Инфаркт миокарда. При нем начинают отмирать кардиомиоциты, что сопровождается выработкой специфических антител к собственным клеткам организма. Повреждениям в большей степени подвержены серозные оболочки. Патологически измененный белок кардиомиоцитов приводит к развитию гиперчувствительности организма. Собственные клетки организм превращает в аутоантигены, которые при взаимодействии с антителами формируются в иммунные комплексы. Они располагаются в разных органах и вызывают нарушения их функций. Также воспаляется плевра перикарда и суставов, в этих полостях накапливается жидкость, что сопровождается неприятными симптомами.
- Оперативные вмешательства на сердце. Патологические нарушения возникают после кардиотомии или комиссуротомии.
- Травмы сердечной мышцы, ранения, удары.
- Вирусные инфекции. Болезнь обнаруживают у людей с повышенным титром противовоспалительных антител.
К группе риска развития подобного осложнения относят пациентов, страдающих васкулитом, саркоидозом, склеродермией.
Какие различают формы
С учетом сочетаний поражения выделяют такие формы синдрома:
- Типичную. При ней повреждению подвергается внешняя оболочка сердца, ткани легких, оболочки грудной клетки. Могут возникать разные сочетания, например, повреждается перикард и оболочка грудной клетки, возможны и другие вариации.
- Атипичную. Когда развиваются аутоиммунные нарушения в синовиальных оболочках суставов и повреждения кожи, проявляющиеся сыпью и покраснениями.
- Малосимптомную. В этом случае патология сопровождается субфебрильной лихорадкой на протяжении длительного времени, увеличением скорости оседания эритроцитов, повышением уровня эозинофилов, болезненными ощущениями в области суставов.
Симптоматика
Постинфарктный синдром имеет проявления в виде интоксикации, кардиалгии, полисерозита. Больные отмечают появление болезненных ощущений в грудной клетке, снижение работоспособности, слабость, лихорадку и общее недомогание.
 Боль отличается сжимающим и сдавливающим характером. Она может распространяться на левую руку, плечо, лопатку. Нитраты в этом случае не способны облегчить состояние.
Боль отличается сжимающим и сдавливающим характером. Она может распространяться на левую руку, плечо, лопатку. Нитраты в этом случае не способны облегчить состояние.
Во время осмотра врач наблюдает, что у больного побледнел кожный покров, усилилось потоотделение, снизилось артериальное давление, и повысилась частота сердечных сокращений.
Аускультация показывает наличие глухих тонов и ритма галопа. В этом случае необходима госпитализация.
Перикардит
При синдроме развивается перикардит. Это состояние в первую очередь проявляется болью, которая возникает приступами и может быть разной интенсивности. Состояние улучшается, когда пациент принимает вертикальное положение. Но стоит только прилечь, как боль усилится, появится кашель, а дыхание станет глубоким.
Болезненные ощущения беспокоят постоянно или периодически. Кроме этого, наблюдается наличие:
- шума трения перикарда, особенно если туловище будет наклонено вперед. Выраженность шума снижается, когда в перикард выделяется жидкость;
- лихорадочного состояния. Температура тела поднимается не выше 38 градусов. В результате интоксикации больной страдает от слабости, недомогания, ломоты в мышцах и суставах;
- высокого уровня лейкоцитов, эозинофилов, повышенной скорости оседания эритроцитов;
- одышки, увеличения размеров печени, набухания вен на шее. Это свидетельствует о том, что болезнь протекает в тяжелой форме;
- поверхностного и частого дыхания, сухого кашля;
- накопления жидкости в брюшной полости;
- отеков нижних конечностей.
Развитие перикардита при синдроме наблюдается всегда. При этом на протяжении нескольких дней состояние улучшается.
Плеврит
Плевритом называют воспалительный процесс оболочки, которая покрывает легкие и грудную клетку. У человека при этом возникают трудности с дыханием, повышается температура тела, беспокоит боль в области грудной клетки, кажется, будто внутри что-то царапает.
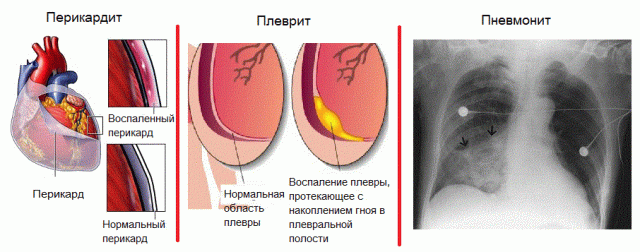
Плеврит может протекать в сухой, влажной, односторонней и двусторонней формах.
Боль при этой проблеме проходит самостоятельно через несколько дней, но во время кашля и глубокого дыхания усиливается.
Пневмонит
Данный диагноз ставят, если воспалилась ткань легких. При этом больной страдает от:
- болезненных ощущений за грудиной;
- одышки;
- сухого или влажного кашля с примесями крови в мокроте.
При пневмоните воспалительный процесс затрагивает нижние доли легких.
Реже всего при синдроме Дресслера встречаются поражения суставов и сосудов. Может возникать артрит, при котором человек испытывает боль и ограничения подвижности, онемение и гиперемию кожного покрова. Иногда наблюдаются отеки межфаланговых суставов и кистей.
Особенности диагностики
Чтобы определить синдром Дресслера после инфаркта необходимо:
- Собрать анамнез пациента. Врач опрашивает на предмет жалоб, определяет, когда появились первые признаки, выясняет, были ли в семье случаи развития подобных патологий.
- Провести физикальный осмотр. Он состоит из определения цвета и внешнего вида кожи, анализа дыхательных движений, измерения давления в артериях, выслушивания тонов сердца и проверки температуры тела.
- Сдать кровь и мочу на общий анализ. При этом определяют состав крови, уровень клеток, скорость оседания эритроцитов и другие показатели.
- Пройти биохимическое исследование крови. Оно позволит получить информацию об уровне холестерина и глюкозы.
- Пройти электрокардиографию и ЭхоКГ.
- Сделать рентген грудной полости.
- Пройти магниторезонансную томографию и КТ
Также может понадобиться консультация терапевта.
Лечение
Синдром Дресслера в кардиологии относится к опасным состояниям. Его лечение проводится в условиях стационара, если это первый случай. Рецидивы лечат амбулаторно, когда болезнь протекает в легкой форме.
 В большинстве случаев терапия проводится нестероидными противовоспалительными средствами. Если они не помогли, то назначают гормональные препараты.
В большинстве случаев терапия проводится нестероидными противовоспалительными средствами. Если они не помогли, то назначают гормональные препараты.
Антикоагулянты при синдроме не используют, но когда в них есть необходимость, могут назначить небольшие дозы.
Эффективны в борьбе с проблемой глюкокортикостероидные гормоны в виде:
- Дексаметазона. Его используют для инъекций. Главным активным компонентом является дексаметазона натрия фосфат. Препарат имеет множество противопоказаний, среди которых беременность, патологии системы пищеварения, вирусные заболевания и инфекции.
- Преднизолона. Лекарство обеспечивает противоаллергическое, противовоспалительное и иммунодепрессивное действие. Дозировку определяют отдельно для каждого случая.
Что касается НПВС, то терапия обычно осуществляется с помощью:
- Диклофенака. препарат устраняет воспаление, избавляет от болезненных симптомов, снижает температуру тела. Для достижения этого эффекта нужно употреблять одну или две таблетки в сутки.
- Индометацина. Обладает анальгезирующими, жаропонижающими и противовоспалительными свойствами.
Иногда необходимо применение ацетилсалициловой кислоты.
Для устранения осложнений могут использовать инвазивные методики:
- Если возникла тампонада сердца, то откачивают жидкость из перикарда. Это осуществляют с помощью тонкой трубки, оснащенной иглой, которую вставляют в эту часть сердца и откачивают скопившийся экссудат. Для выполнения процедуры нужен местный наркоз.
- Удаляют перикард. Это необходимо, если сильное воспаление привело к развитию сдавливающего перикардита. Такая процедура называется перикардэктомией.
Современные терапевтические методики и качественное лечение инфаркта миокарда позволили уменьшить количество случаев развития синдрома Дресслера.
Возможные осложнения и прогноз
Возникновение осложнений в постинфарктном периоде происходит очень редко. В единичных случаях больные страдали от патологий почек в виде гломерулонефрита и болезней сосудов, таких как геморрагический васкулит.
В редких случаях, если не была проведена гормональная терапия, выпотный перикардит переходит в слипчивую форму. Она затрудняет процесс расслабления сердечной мышцы и вызывает застойные явления в большом круге кровообращения. Это приводит к развитию диастолической сердечной недостаточности.
 При постинфарктном синдроме рецидивы чередуются ремиссиями. Ослабление проявлений патологического процесса наблюдается во время лечения, как только его прекращают, состояние обостряется. Каждый рецидив может длиться от недели до нескольких месяцев.
При постинфарктном синдроме рецидивы чередуются ремиссиями. Ослабление проявлений патологического процесса наблюдается во время лечения, как только его прекращают, состояние обостряется. Каждый рецидив может длиться от недели до нескольких месяцев.
Синдром Дресслера – это осложнение, которое отличается благоприятным прогнозом. При таком диагнозе пациенту выдается больничный лист. В нем указывают, что человек потерял работоспособность на период в 3–3,5 месяца. Если состояние не улучшится, то этот срок продлевают.
О стойкой потере трудоспособности и назначении пациенту группы инвалидности говорят, когда наблюдаются частые рецидивы, возникли серьезные нарушения в работе сердечно-сосудистой системы, которые связаны не только с патологией, но и с инфарктом миокарда.
Сам синдром не может сделать человека инвалидом. Но это не значит, что нужно игнорировать его проявления. Без лечения не обойтись.
Корректировка образа жизни
После инфаркта миокарда значительно ограничивается привычная активность и образ жизни человека. Поэтому необходимо внести изменения в питание и режим дня, чтобы предотвратить развитие рецидива. Больной должен:
- Избегать чрезмерных физических нагрузок. Они усиливают работу сердца, а в связи с послеинфарктными изменениями это вызывает приступ кислородного голодания и тяжелые осложнения. Но нельзя и полностью отказываться от спорта. Умеренные нагрузки помогут быстрее восстановить сердечную мышцу. Полезно гулять на свежем воздухе, делать аэробику.
- Отказаться от вредных продуктов, повышающих уровень холестерина и вызывающих атеросклероз. Больным нужно избегать жирных и жареных блюд, есть больше овощей, фруктов.
- Следить за своим весом. При наличии лишних килограммов эту проблему необходимо решить, но изнуряющие диеты под запретом.
- Исключить спиртные напитки и курение.
- Избегать эмоциональных потрясений, стрессов, резких перемен климатических условий.
Соблюдение этих рекомендаций позволит избежать повторного приступа и снизит риск развития осложнений.




От этого синдрома мне кажется никуда не деться, по крайней мере и мой отец и моя мать, которые пережили инфаркт, попадали под это описание. Помогает только время и курс реабилитации.