Стентирование при инфаркте проводят довольно часто, чтобы вживить имплант, который расширит просвет артерий и восстановит кровоток.
По внешнему виду коронарный стент напоминает полую трубку, сделанную из сетки, которая может быть металлической или пластиковой. Стентирование сосудов сердца при инфаркте проводят с использованием рентгена, чтобы контролировать процесс. Прогноз после процедуры чаще положительный и позволяет избежать инвалидности.
Кому показана и противопоказана операция?
Врачи назначают эту процедуру пациентам с:
- заблокированными коронарными артериями как при инфаркте, так и после него;
- блокадой или сужением одного или нескольких сосудов, приводящими к сбоям в работе сердца;
- сужением сосудистой системы сердца, приводящим к сбоям в кровотоке с причинением боли в груди, которую нельзя убрать лекарствами;
- ОКС — острым коронарным синдромом.
Важно! Операция стентирования при инфаркте миокарда часто дает хороший прогноз, но если ишемическая болезнь является хронической, то прогнозирование будет прежним, но состояние больного улучшится, как и качество жизни.
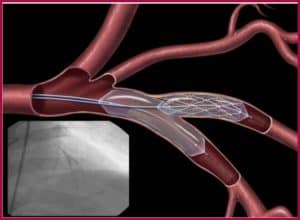 Стентирование при и после инфаркта миокарда не имеет абсолютных противопоказаний, но перед процедурой врач сопоставит ее эффективность с лекарственной терапией или другой операцией.
Стентирование при и после инфаркта миокарда не имеет абсолютных противопоказаний, но перед процедурой врач сопоставит ее эффективность с лекарственной терапией или другой операцией.
Особенно важно это, когда есть иные опасные болезни у пациента. Поэтому назначение стентирования невозможно без следующей информации:
- будут ли в скором времени еще операции, особенно связанные с кровотечениями, т. к. средства от тромбоцитов их часто провоцируют, а без них возможен тромбоз;
- нет ли запрета на антитромбоцитное лечение;
- возраст, т. к. для малышей и совсем престарелых людей ее проводят редко;
- хватит ли у пациента финансов на терапию, т. к. она дорогостоящая.
Разновидности
Операцию после инфаркта и при нем проводят одним из существующих ныне стентов:
- BMS, которые делают из металла. Это первые используемые стенты, которые чаще всего приводят к повторному сужению артерий. У каждого четвертного пациента в течение полугода это диагностируется.
- DES, пропитанные лекарствами, которые постепенно высвобождаются и не дают соединительной ткани срастаться. Повторное сужение для них редкость, но есть высокий риск развития тромбоза.
- Биоинженерные, которые покрывают специальными антителами. Они способны влиять на эндотелиальные клетки и тянуть их к себе, чтобы ускорить формирование нормального эндоэпитения в стенте, что снижает возможность возникновения тромбоза.
- Биодеградируемые, которые саморастворяются в организме и высвобождают лекарство, не дающее сужаться артериям.
- С двойным покрытием — самые последние разработки ученых. В них объединили плюсы DES и биоинженерных стентов. С ними врач не боится давать оптимистичные прогнозы, поэтому эта группа изделий самая эффектная, но и самая дорогая.
Подготовка
Каждая клиника тщательно подготавливает больного к стентированию. Врач даст такие рекомендации, чтобы избежать негативных последствий:
- Прекращение приема антикоагулянтов как минимум за 3 дня до процедуры, чтобы в зоне сосудистого доступа не возникло кровотечение.
- При приеме инсулина или таблеток для снижения сахара в крови у диабетиков, от них надо отказаться за двое суток до операции.
- Нужно скорректировать питание, а за 8 часов до операции, не есть и не пить.
- Выбрить зону паха с двух сторон.
А также больной пройдет электрокардиограф, эхокардиограф, другие исследования. Для определения места установки стента проводят коронарографию, когда вводится контраст и рентген покажет нужное место. Эту процедуру делают как сразу перед операцией, так и за несколько суток до нее.
Как проходит операция
Стентирование проводят в обычной операционной, в которой стоит ангиограф, показывающий ход процедуры в реальном времени. Положение пациента — лежа на спине. Грудную клетку, руки и ноги подключат к электрокардиографу. Чтобы был постоянный венозный доступ, на предплечье ставят катетер.
Даже если у больного обширный инфаркт, он будет в сознании во время всей процедуры. Ему введут в вену сильный седативный препарат, чтобы пациент был сонливым и спокойным, но мог общаться с врачом. Операцию проводят в зоне паха или предплечья, где проходят бедренная и лучевая артерии.
Стентирование делают так:
- Места разреза обеззараживают, надевают стерильное белье.
- Вводят местную анестезию, чтобы проникновение иглой было безболезненным.
- В просвет иглы вводят проводник, похожий на проволоку. Иглу убирают и вводят короткий катетер, через который вводят инструменты.
- Через него вводят катетер меньшего диаметра, в котором имеется сложенный стент. Его медленно вводят ближе к месту поражения сосуда.
- После того как он попадет в устье коронарной артерии, вводят контраст и включают рентген, чтобы доставить стент в нужное место.
- Движение стента по артерии медленное, когда он доходит до необходимого места, врач раздует его баллоном, чтобы он прижал атеросклеротическую бляшку стенкам сосуда.
- Сколько раз будут стентировать одну артерию зависит от ее повреждения. Процедура аналогичная.
- После установки стента, извлекают катетер. Место введения сильно сжимают на четверть часа, а потом накладывают тугую повязку. В более продвинутых клиниках заклеивают разрез в артерии, цена такой процедуры намного дороже, но зато потом не нужно следить за давлением.
Реабилитационный период и возможные осложнения
Выживаемость после такой операции высокая, как и качество жизни после нее. Ишемия отступает, острый период тоже, а боли в сердце проходят, как и другие негативные симптомы болезни. Из операционной пациента переводят в реанимацию, где будут следить за его состоянием, измерять артериальное давление, наблюдать как сокращается сердце, контролировать мочеиспускание.
 Если для стентирования использовалась бедренная артерия, то больной должен соблюдать постельный режим и не тревожить ногу как минимум 6 часов. В первый час после операции проводят поминутный контроль за состоянием больного. Если пациенту заклеили артерию, то лежать он будет на два часа меньше, чем при обычном сдавливании.
Если для стентирования использовалась бедренная артерия, то больной должен соблюдать постельный режим и не тревожить ногу как минимум 6 часов. В первый час после операции проводят поминутный контроль за состоянием больного. Если пациенту заклеили артерию, то лежать он будет на два часа меньше, чем при обычном сдавливании.
Если для стентирования использовалась лучевая артерия, то критерий для постельного режима индивидуален, но в большинстве случаев сидячее положение можно принимать сразу. А вот ходить разрешается через 3–4 часа.
Чтобы быстрее вывести контрастное вещество из организма, больной должен пить много жидкости. Мочеиспускание увеличится, и реагент выйдет быстро.
Чаще всего плановое стентирование проходит хорошо и в реанимации больной находится несколько часов, ночует в обычной палате, и уже на следующий день идет домой. Что делать дома и какие таблетки пить, расскажет врач. При необходимости проведут тромболизис.
История показала, что после и в процессе стентирования бывают некоторые осложнения. Самые возможные из них:
- у 5% больных возникают кровотечения и кровоизлияния в месте установки катетера;
- у 1% – травмируется артерия, чаще по передней стороне;
- у 1% – аллергия на контраст, даже если была проведена предварительная проба;
- в 1 случае на 350 операций травмируется артерия в сердце;
- у 1% открывается сильное кровотечение;
- менее, чем у 1% – остановка сердца, инфаркт миокарда, инсульт.
Нередко стенки прооперированных сосудов перфорируются, на месте проникновения в артерию и даже по пути следования стента возникают гематомы. Чаще всего осложнения появляются у людей преклонного возраста и тех, чье состояние здоровья оставляет желать лучшего.
 Именно поэтому врачи, чтобы не рисковать, проводят полную диагностику организма перед стентированием. После процедуры контроль за больным позволяет оперативно выявить проблемы и начать их устранять.
Именно поэтому врачи, чтобы не рисковать, проводят полную диагностику организма перед стентированием. После процедуры контроль за больным позволяет оперативно выявить проблемы и начать их устранять.
Например, аллергия на лекарства проявится тошнотой, рвотой и другими признаками интоксикации. Если возникнет рестеноз, то без повторной процедуры не обойтись, и как быстро ее проведут, зависит от состояния больного.
Развитие рестеноза
Лимитирование этой процедуры связано с рестенозом, который является повторным сужением просвета сосудов, нарушающим кровоток. Может такое произойти и в месте установки стента. В зоне риска находятся пациенты с:
- генетической предрасположенностью к повышенной пролиферации неоинтимы;
- сахарным диабетом;
- тем как пострадал сосуд: его общая длина, длина сужения, вид стеноза;
- тем, как прошла операция: есть ли диссекция, сколько стентов установили, их диаметр и соотношение к длине и поверхности сосуда.
Врачи начали искать методы профилактики рестеноза и самой патологии с момента изобретения процедуры французами. Лучшие показатели были достигнуты, когда оптимизировали характеристики стента и улучшили их имплантацию. Системная фармакология долгое время не могла достичь хороших результатов, пока на рынок не вышли стенты с лекарствами, которые угнетали рестеноз.